Rhéophérèse en cicatrisation : une technique innovante pour les plaies difficiles à cicatriser
Malgré les progrès des soins locaux et de la revascularisation, la prévalence des plaies chroniques reste élevée. D’autres options thérapeutiques doivent être envisagées pour améliorer la prise en charge. Parmi elles, la rhéophérèse en cicatrisation s’impose comme une piste intéressante pour certaines plaies difficiles à traiter.
Qu’est-ce que la rhéophérèse ?
La rhéophérèse est une technique particulière de filtration du sang, réalisée en deux étapes : d’abord une aphérèse qui sépare le plasma des cellules sanguines, puis une filtration du plasma à travers un « rheofilter ». Ce filtre retient spécifiquement les macromolécules responsables de l’hyperviscosité du sang (fibrinogène, IgM, LDL-cholestérol, facteur de Willebrand, alpha-2-macroglobuline). En abaissant la viscosité sanguine, la rhéophérèse vise à améliorer la perfusion microvasculaire et à réduire l’inflammation.
Rhéophérèse et plasmaphérèse : quelles différences ?
La rhéophérèse est une forme spécifique de plasmaphérèse. Contrairement à la plasmaphérèse classique, la filtration est ici double et sélective, avec peu de nécessité de remplacer le plasma (parfois un apport d’albumine est réalisé). Le risque d’allergie est faible par rapport à la plasmaphérèse, mais le coût par séance est plus élevé, en raison du filtre dédié.
Quels sont les résultats cliniques observés ?
La rhéophérèse améliore la microcirculation, accélère la cicatrisation, réduit la douleur, et peut être couplée à la dialyse chez certains patients.
Indications de la rhéophérèse en cicatrisation
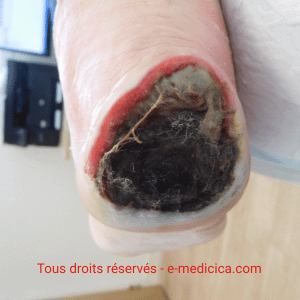
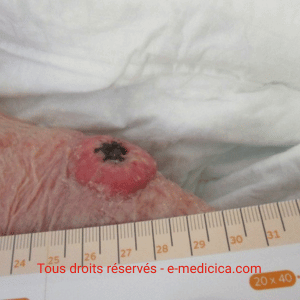
- Ulcère sur AOMI (artériopathie oblitérante des membres inférieurs)
- Pied diabétique ischémique non-revascularisable
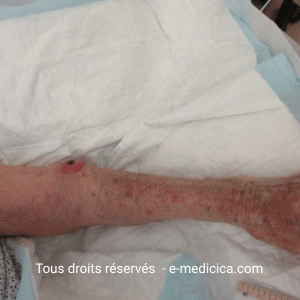
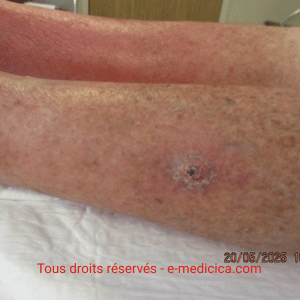
- Calciphylaxie urémique ou non urémique
- Ulcération digitale de la sclérodermie systémique
- Indication expérimentale : angiodermite nécrotique
Premiers résultats publiés
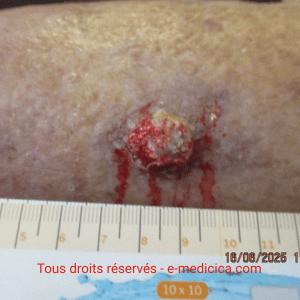
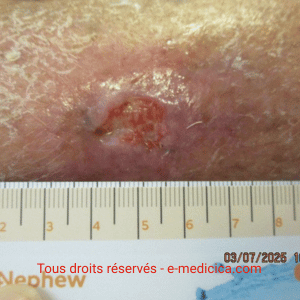
- Ulcère ischémique du membre inférieur : des études prospectives montrent une amélioration de l’oxygénation tissulaire et une réduction de la surface de plus de 50 % à 3 mois chez environ la moitié des patients non revascularisables.
- Pied diabétique ischémique : les études pilotes indiquent une accélération de la cicatrisation de 30 % et une limitation des amputations majeures.
- Calciphylaxie : la rhéophérèse est reconnue comme traitement adjuvant de 2e intention, souvent couplée à la dialyse chez les patients insuffisants rénaux.
- Ulcération digitale de la sclérodermie : les séances bihebdomadaires permettent une diminution de la douleur et une cicatrisation partielle à complète dans 60 % des cas en 8 semaines.
Protocole de la rhéophérèse en cicatrisation
Les séances sont réalisées en centre de dialyse sous la supervision d’un néphrologue. Chaque séance dure en moyenne 2 heures, à raison de deux fois par semaine, avec une réévaluation à J30 puis J60. Le protocole type : deux séances par semaine pendant 3 semaines, puis une séance hebdomadaire jusqu’à amélioration.
Limites et complications potentielles
Limites du traitement
- Peu d’études randomisées, effectifs limités
- Absence de recommandation formelle en cicatrisation
- Matériel dédié et filtre à usage unique onéreux
- Protocole long, initialement intensif
- Nécessité d’un cathéter veineux central chez les patients non dialysés (risques infectieux/thrombotiques)
Complications potentielles
- Hypotension, crampes, céphalées, hypocalcémie
- Infections, thromboses, hématomes, pneumothorax liés au cathéter
- Hypofibrinémie excessive, thrombopénie transitoire, risque hémorragique
- Rares réactions allergiques à la membrane, risque d’embolie gazeuse
Perspectives futures pour la rhéophérèse en cicatrisation
- Lancement d’essais randomisés contrôlés
- Développement de filtres de nouvelle génération limitant la perte d’albumine
- Utilisation de biomarqueurs pour prédire la réponse (fibrinogène, e-sélectine, viscosité plasmatique)
- Thérapies combinées : rhéophérèse + thérapie cellulaire (PRP, matrice dermique, derme artificiel) ou réhabilitation vasculaire

Conclusion : la rhéophérèse en cicatrisation, une innovation à surveiller
La rhéophérèse en cicatrisation ouvre de nouvelles perspectives dans la prise en charge des plaies complexes et difficiles à guérir. Elle reste une stratégie de 2e intention, en particulier pour les plaies ischémiques en échec de revascularisation et de soins locaux. Pour les indications établies, le rapport bénéfices/risques est jugé favorable. L’angiodermite nécrotique, quant à elle, nécessite encore une évaluation expérimentale et un encadrement multidisciplinaire.
Algorithme décisionnel en quatre étapes
- Optimisation des traitements de première intention
- En cas d’échec, évaluation de la perfusion, de la viscosité et des comorbidités
- Décision collégiale de rhéophérèse en cicatrisation en cas d’impasse thérapeutique
- Réévaluation à 1 et 2 mois : arrêt si absence de réponse
FAQ – Rhéophérèse en cicatrisation
Qu’est-ce que la rhéophérèse ?
La rhéophérèse est une technique d’aphérèse spécialisée, destinée à éliminer du plasma sanguin certaines macromolécules responsables d’une viscosité excessive. Elle vise à améliorer la microcirculation et la cicatrisation des plaies difficiles, notamment dans les contextes d’ischémie ou de pathologies vasculaires.
Quelle est la différence entre rhéophérèse et plasmaphérèse ?
La rhéophérèse se distingue de la plasmaphérèse par une double filtration sélective du plasma, permettant de cibler spécifiquement les molécules responsables de l’hyperviscosité, avec moins de nécessité de remplacement du plasma. Le risque d’allergie est également plus faible.
Dans quels cas la rhéophérèse est-elle indiquée en cicatrisation ?
Elle est utilisée en cas d’ulcère sur AOMI, pied diabétique ischémique non-revascularisable, calciphylaxie urémique ou non urémique, ulcérations digitales de la sclérodermie systémique, et en expérimental pour l’angiodermite nécrotique.
La rhéophérèse peut-elle être réalisée en même temps qu’une dialyse ?
Oui, la rhéophérèse peut être couplée à une séance de dialyse chez les patients insuffisants rénaux, en particulier dans la prise en charge de la calciphylaxie.
Quels sont les principaux risques ou complications de la rhéophérèse ?
Les principaux risques incluent hypotension, crampes, hypocalcémie, complications liées au cathéter (infection, thrombose), hypofibrinémie, thrombopénie transitoire, et plus rarement réactions allergiques à la membrane ou embolie gazeuse.